ИСТОРИЯ КОНТРАЦЕПЦИИ
Человек пользовался методами контрацепции, предупреждая развитие беременности, с самого начала своего существования. Необходимость контроля за рождаемостью привела к созданию разнообразных методов контрацепции, которые применялись в первобытном обществе и существуют в настоящее время.
Уже в древней Африке были известны различные вещества растительного происхождения в форме кокона, который вводился глубоко во влагалище. В древней Африке был описан и coitus interruptus (прерванный половой акт).
В Америке индейцы, еще до появления выходцев из Европы, применяли после полового сношения промывание влагалища отваром из коры красного дерева и лимона. Они знали также, что после жевания петрушки у женщины в течение 4 дней возникает кровотечение.
Подобные способы применялись во всем мире. В Австралии, например, готовили противозачаточные смеси из экстракта пруда и фукуса. На Суматре и соседних островах, кроме того, применяли опий.
В Древнем Египте пользовались влагалищным тампоном, пропитанным отваром акации и медом (Ebers papiras). По све-дениям из «Berlin papirus», для предупреждения беременности весьма эффективным было прогревание паром. По устным преданиям, женщины в контрацептивных целях использовали введение во влагалище помета крокодила.
В третьем разделе книги Бытия (Genesis) указано, что в древней Палестине естественным способом предупреждения беременности считалось «прерванное совокупление». Примерно в то же время Диаскоридес рекомендовал применение мандрагоры. Сведения о применении отвара мандрагоры в целях предупреждения беременности встречаются в сочинениях Древних авторов многократно.
Особо следует отметить, что на территории древней Палестины для предупреждения беременности существовали следующие рекомендации раввина Йоханана: «...Возьми древесный клей египетского шипа, квасцы и садовый шафран...».
В то время уже получили широкое распространение разнообразные тампоны и губки, которые после пропитывания их различными веществами вводили во влагалище и предупреждали развитие беременности или вызывали преждевременное ее прерывание.
В I веке до нашей эры Диаскоридес рекомендовал промывание влагалища экстрактом или отваром ивового листа, считая, что «положение ивового листа перед зевом матки дает хороший эффект во многих отношениях».
Позже Соранус отмечал значение введения во влагалище смеси из кедра, смолы, квасцов и гранатового яблока. Во времена Римской империи считалось, что введение слоновьего помета во влагалище предупреждает наступление беременности.
Отношение к этим методам, например к помету слона или крокодила, должно учитывать условия и уровень развития данной эпохи. Тем не менее, не возникает сомнений, что помет слона и крокодила может изменять кислотность содержимого влагалища и таким образом оказывать противозачаточное дей-ствие.
Контрацепция с древних времен была в центре внимания на Дальнем Востоке. В Китае, например, для предупреждения беременности применяли различные вещества, помещенные в полость матки, главным же образом использовали ртуть, вводя ее во влагалище. В Японии использовали так называемый «ки-отаи», изготовленный из тонкой кожи, который при расположении в области наружного зева шейки матки предупреждал проникновение в нее сперматозоидов. Общеизвестен в Японии был и пропитанный маслом бамбуковый листок, который применялся аналогичным способом.
В Европе сохранились письменные указания о методах контрацепции, относящиеся к XII—XVIII вв. По Спалазани, раствор уксуса делает сперматозоиды неподвижными, неспособными попадать в полость матки и оплодотворять яйцеклетку. Использовались прежде всего тампоны из ваты и бумаги, про-питанные уксусной кислотой.
Великий покоритель женщин того времени Казанова говорил, что отлично предупреждает беременность лимонная корка, помещенная во влагалище. Хотя сегодня это вызывает улыбку, тем не менее рекомендация не лишена здравого смысла, учитывая, что кислая среда неблагоприятно действует на подвижность сперматозоидов.
В соответствии с «кодексом Pray», предупредить беременность может промывание влагалища отваром можжевельника, если его применяют сразу после полового акта. В Венгрии применяли спринцевание влагалища экстрактами и отварами алоэ, можжевельника, лаванды, петрушки и майорана.
В XX веке методы и способы контрацепции прогрессивно развивались. В 1933 г. была издана книга Ноке, в которой опи-саны уже 180 различных спермицидных веществ. В ходе после-дующих контролируемых исследований были разработаны определенные спермицидные противозачаточные средства, которые можно было использовать в виде порошков, таблеток или влагалищных шариков.
Мужские презервативы из кожи животных применялись еще в древнем мире, но широкое распространение получили главным образом в первой половине XX века. Несколько позже появились резиновые презервативы, совершенствование надежности которых продолжалось вплоть до конца нашего столетия. Презервативы, обладая контрацептивным эффектом (к сожалению, не стопроцентным), имеют важное значение для предупреждения СПИДа. Следует особо отметить важную дату в первой половине XX века — 1908 год, когда был изобретен шеечный колпачок.
Сведения об экстрактах из растений, которые применялись с контрацептивной и абортивной целью, приведены таблице 1.1.
Таблица 1.1 Растительные контрацептивы и абортивные средства народной медицины (ШерегейД,, 1973 г.)
Наименование растения Место применения (страна и регион) Способ и цель применения
Ананас (Ananas fruc-tus) Малайя Женщины пили сок незрелого фрукта в течение нескольких дней, вызывая бесплодие.
Можжевельник (Juniperus sabina) Средняя Европа Для предупреждения зачатия женщины пили отвар или масло.
Корень имбиря (Gei urbani radix) Северная Америка Корень растения измельчали, варили и пили ежедневно для предупреждения зачатия.
Молочай (Taraxacum officinale) - одуванчик Северная Америка Для предупреждения зачатия женщины еженедельно пили отвар растения.
Asparagus Южная Европа Для предупреждения зачатия в течение длительного времени отваривали и пили ежедневно.
Arum maculatum Южная Америка Индейцы пили отвар растения для подавления выработки сперматозоидов.
Пастушья сумка (Capsella bursa pas-toris) Северная Европа Для предупреждения зачатия незаметно подсыпали порошок в пищу женщины.
Лопух (Arctium lappa) Северная Америка Для предупреждения зачатия индианки пили отвар растения как чай.
Зеленый кокос Острова Тихого океана и Ява Для уменьшения плодовитости женщины пили молоко незрелого кокоса.
Ланцетный подорожник (Plantago lanceolata) Средняя Европа Добавляли порошок растения в еду в целях уменьшения либидо и предупреждения зачатия.
Омела (Viscu album) Северная Америка Индианки ежедневно пили чай из листьев растения для предупреждения зачатия.
Майоран (Majoraima hortensis) Германия, Венгрия Женщины пили чай во время менструации для обеспечения бесплодия в течение месяца (порошок растения также смешивали с медом и вводили во влагалище с помощью шерстяного тампона).
Горох (Plsum sativum) Англия, Европа Женщины использовали масло в качестве контрацептивного средства.
Asa foetisa + banan Малайя Женщины в целях предупреждения зачатия три раза в месяц ели эту смесь.
ИСТОРИЯ РАЗВИТИЯ ВНУТРИМАТОЧНОИ КОНТРАЦЕПЦИИ
Достаточно полные и достоверные исторические сведения о том, когда, где и при каких обстоятельствах начали применять внутриматочную контрацепцию, отсутствуют. Известно лишь, что еще в глубокой древности в некоторых африканских племенах кочевники вводили мелкие камешки в полость матки верблюдиц с целью предупреждения беременности во время длительных и трудных караванных переходов (Speroff L., 1996). Аналогичные средства использовались врачами Древней Греции. В частности, Гиппократ работал с полой свинцовой трубкой — зондом, с помощью которой он, возможно, проводил осмотры или устанавливал какието контрацептивы.
Предшественник современных внутриматочных средств — небольшое растение, служившее контрацептивом с начала XIX века. Его цветком прикрывали внутренний зев, а стебель помещали в цервикальный канал.
К концу XIX века стали использовать специальные кнопки или шеечные колпачки в форме луковицы с боковыми ответв-лениями, которые иногда вводили в полость матки. Они также применялись для фиксации матки в случае ее выпадения (Southern, 1975). Такие контрацептивы изготавливались из сло-новой кости, обычного и черного дерева, стекла, оловянных сплавов, золота и платины с алмазами (Tatum H.J. et al., 1975).
В 1902 г. Karl Hollweg из Германии изобрел цервико-внутриматочный пессарий в виде металлической пружины (Speroff L., 1996; Thiery M., 1997). Karl Pust в 1923 г. сделал пессарий из шелка, скрученного в кольцо (вводилось в полость матки), которое крепилось к стеклянной ножке. Ножка с другого конца соединялась со стеклянной пластинкой, находящейся за пределами наружного зева шейки матки. Контрацептивы такой конструкции служили как бы мостиком между наружными по-ловыми органами, влагалищем и верхними отделами полового тракта и создавали благоприятные условия для возникновения воспалительных заболеваний органов малого таза (ВЗОМТ). Поскольку в то время была широко распространена и плохо лечилась гонорея, медики отрицательно отнеслись к подобным ВМС.
Считают, что основательно занялись внутриматочной контрацепцией с 1909 г., когда доктор Рихтер из Валденбурга опубликовал статью «Новый метод профилактики возникновения беременности» в популярном немецком медицинском журнале. Автор предлагал использовать контрацептив из двух шелковых и соединявшей их бронзовой нитей, скрученных в кольцо, которое вводилось в полость матки через металлический катетер (Richter R., 1909). Однако изобретение Рихтера не получило широкого распространения.
Следующим гинекологом, внесшим большой вклад в создание и совершенствование ВМС, считают Графенберга, известного как автора первого исследования по определению времени овуляции (Thiery M., 1997). С 1920 г. он стал работать над созданием нового внутриматочного средства. Вначале он экспериментировал с различными конструкциями из нитей шелкопряда (1924), но от них пришлось отказаться из-за частых экспульсий, меноррагии и болевого синдрома. В результате последующих творческих поисков появилось знаменитое кольцо Графенберга из шелковых нитей, оплетенных проволокой из немецкого серебра (сплав меди, никеля и цинка). Публикации 1928—1930 гг. сделали изобретение известным за пределами Германии. В 1929 г. Лондонская комиссия по контролю за безопасностью лекарственных средств признала серебряное кольцо Графенберга приемлемым для контрацепции у женщин с психосексуальными нарушениями. После введения такого контрацептива снимался стресс из-за боязни беременности.

Рис. 1.1. Кольца Графенберга и Ота.
По мере распространения подобных ВМС увеличивалось количество сопутствующих воспалительных заболеваний орга-нов малого таза. По этой причине в 1931 г. на Конгрессе акушеров-гинекологов во Франкфурте ВМС объявили опасными для здоровья женщин. После установления нацистского режима и репрессий еврейских врачей внутриматочную контрацепцию запретили как «угрозу умственному и психическому здоровью арийских женщин». Графенберг, преследуемый властями, был вынужден в 1940 г. эмигрировать в США, где он скончался, так и не получив при жизни того признания, которого, несомненно, был достоин.
Серьезный недостаток кольца Графенберга — высокий процент экспульсий — был устранен японцем Ота в 1934 г. Он усовершенствовал конструкцию Графенберга (добавил центральный диск и назвал новое средство кольцом Ргесеа, что в переводе с японского языка означает кольцо давления), которое получило известность и его втайне продолжали использовать (рис. 1.1). Мало кому известно, что именно Ота впервые применил пластмассу при изготовлении ВМС, но она была еще очень низкого качества и не использовалась в производстве.
Кольца Графенберга и Ота были забыты в период второй мировой войны. Однако в первое десятилетие после нее численность населения во многих странах быстро росла, и это дало стимул к продолжению научных разработок в области контрацепции.
В 1959 г. доктор Огатенгеймер из Иерусалима опубликовал данные об успешном использовании колец Графенберга 1500 женщинами (Oppenheimer W., 1959), а японский гинеколог Ишигама - результаты исследования с участием 20 000 пациенток с кольцами Ота (Ishihama A., 1959).
В 1962 г. Christopher Tietze — медицинский статистик, поклонник Графенберга — организовал первый Международный симпозиум по внутриматочной контрацепции в Нью-Йорке, где Маргулис и Липпс демонстрировали свои ВМС и результаты их клинического применения.
Доктор Маргулис — автор первого средства, изготовленного из термопластика и известного как «Perma-спираль», или спираль Маргулиса. Именно он ввел в пластмассу ВМС сульфат бария для придания рентгеноконтрастных свойств. В дальнейшем к спирали автор добавил стержень с семью небольшими утолщениями для облегчения удаления ее из полости матки (TatumH.J., 1983).
В 1961 г. после многочисленных экспериментов Липпс соз-дает ВМС змеевидной конфигурации в виде двойной буквы S. Контрацептив обычно называют петлей Липпса, хотя она больше напоминает зигзаг. Изготавливается из сополимера этилена с винилацетатом, который инертен к тканям организма, нетоксичен, достаточно эластичен и упруг, сохраняет форму при температуре 35—40°С, не вызывает реактивного воспаления и может находиться в организме достаточно длительный период времени. Благодаря эластичности и гибкости петля Липпса легко вводилась в шприцпроводник, а затем и в полость матки без расширения цервикального канала. Липпс считал, что его конструкция больше соответствует полости матки, чем спираль или кольцо. Это было первое устройство, снабженное нейлоновой нитью, прикрепленной к нижней части средства, чтобы облегчить удаление ВМС, а также упростить контроль за его наличием в полости матки. Закругленный и утолщенный верхний наконечник петли уменьшил риск перфорации (рис. 1.2).
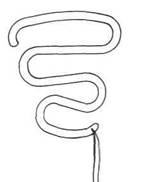
Рис. 1.2. Петля Липпса.
На основе исследований сравнительной эффективности и приемлемости различных ВМС, выполненных в 1962-1970 гг., было разрешено использовать петли Липпса и некоторые другие подобные средства, названные инертными, или немедика-ментозными, с целью предотвращения нежелательной бере-менности у здоровых женщин репродуктивного возраста.
В последующие годы изобретено еще несколько ВМС, отличающихся размерами, формой, материалом и т.д. Одно из них — Dalkon Shield (автор — Davis X.J., 1970 г.) - оказалось не-удачным и в какой-то мере скомпрометировало внутриматоч-ную контрацепцию в целом. Так, при его использовании частота трубного бесплодия увеличилась в 2 раза, а воспалительных заболеваний органов малого таза — в 5 раз по сравнению с при-менением других видов ВМС. Причиной осложнений были, как предполагают, прорезиненные нити, по которым микроор-ганизмы проникали из влагалища в полость матки (Tatum H.J., 1983). Немедикаментозные пластмассовые ВМС относят к первому поколению. Их эффективность оценивается показателем 5,3 беременности в год на 100 женщин.
Второе поколение ВМС — медьсодержащие внутриматочные средства — появилось в 1969 г. (авторы — Zipper J. и Tatum Н.). Первый обнаружил антинидационный эффект меди в ходе экспериментов на кроликах, а второй добавил медь в пластмассовые ВМС.
В настоящее время имеется большое количество различных медьсодержащих ВМС, и разработки новых продолжаются. С целью повышения эффективности и длительности использования, уменьшения осложнений и побочных реакций ведется поиск оптимальных форм, размеров и площадей поверхности меди. Наиболее распространены следующие контрацептивы: Т Си-200, Си-200 В, Т Си-200 С, Т Cu-200 Ag. Цифры обозначают величину площади медной поверхности в мм2.
Медьсодержащие средства можно условно разделить на две группы:
1) С относительно низким содержанием меди: Си-7
Gravigard (США) — рис. 1.3, Copper Т-200 (Финляндия), Т Си-200, Т Си-200 В, Т Си-220 С (США), Multiload-250 (Нидерланды), Nova-T (Финляндия) и др.
2) С большим количеством меди: Т Си-380 А (Германия),
Multiload-375 (Нидерланды) и др.
Ниже приводятся основные характеристики перечисленных ВМС.
Т Си-200, Т Си-200 В, Т Си-220 С и Т Cu-200 Ag изготавли-ваются из полиэтилена с добавлением сульфата бария, имеют Т-образную форму. Ножка контрацептива обмотана медной проволокой общей площадью 200 мм2. Размер горизонтальных ветвей — 32 мм, вертикальных — 36 мм. Диаметр проводника — 4,4 мм. У Т Cu-200 Ag — медная проволока с серебряной серд-цевиной. У Т Cu-200 В на конце стержня есть шарик для ис-ключения ретроградной перфорации матки. У Т Cu-200 С вместо медной нити медные «воротнички». Такая конструкция замедляет потерю меди, и, соответственно, увеличиваются эффективность и срок службы ВМС.
Разработчики данных средств — Howard Tatum (США), Jaime Zipper (Чили). На мировом рынке контрацептивы — с 1972 г. Их нормативный срок службы в США — 4 года, в европейских странах — 3 года.

Рис. 1.3. Cu-7 Gravigard (Searl, США). Рис. 1.4. Multiload Cu-375.
Выполнен в виде цифры 7, содержит 89 мг меди с общей по-верхностью 200 мм2. Выпускался двух размеров: Gravigard стан-дартный (с горизонтальным размером — 26 мм, вертикальным - 36 мм) и Mini-Gravigard (22x28 мм).
Nova-TCuAg (Финляндия). На рынке с 1979 г. Срок службы в европейских странах — 5 лет. Изготавливается из полиэтилена с добавкой сульфата бария, содержит серебро, которое замедляет коррозию медной проволоки, тем самым увеличивая длительность использования контрацептива. Диаметр медной проволоки — 0,2 мм, площадь медной поверхности — 200 мм2. На нижнем конце ножки есть петля, чтобы предотвратить воз-можную ретроградную перфорацию шейки матки. Максималь-ные размеры Nova-T: 32x32 мм. Диаметр проводника — 3,6 мм.
Multiload Си-250 (Нидерланды). На рынке — с 1979 г. Срок службы в европейских странах — 5 лет. Поверхность меди — 250 мм2. Горизонтальный размер меньше, чем у других ВМС, обладает повышенной гибкостью, не оказывает раздражающего действия на маточные углы. Шиловидные выступы уменьшают процент экспульсий, фиксируют контрацептив в макси-мально высоком положении, упираясь в дно матки и не растя-гивая ее. Multiload Cu-250 выпускается трех типов: стандартный — для матки длиной по зонду 6—9 см; короткий — для матки длиной 5—7 см; мини-тип — для матки длиной менее 5 см. Вертикальный размер указанных средств соответственно 35, 29 и 24 мм. Диаметр беспоршневого проводника — 12 мм (плечики остаются снаружи трубки).
Третье поколение медьсодержащих ВМС — контрацептивы с площадью медной поверхности более 300 мм2 и сроком службы от 5 до 8 лет. К ним относят Multiload Cu-375 (Нидерланды), Т Си-380 А (Германия), Т Cu-380 Ag (Финляндия), Т Cu-380 S идр-Multiload Cu-375 (см. рис. 1.4). Выпускается двух типов: стандартный — для матки длиной по зонду 6—9 см и мини-тип — для матки длиной 5—8 см. Длина первого ВМС — 35 мм, второго — 29 мм.
Т Си-380 А (США, Германия), Т Cu-380 Ag (Финляндая), ТCu-380 S (Канада). На рынке — с 1982 г. Сроки службы: Т Си-380 А в США и Европе - 10 лет, в России и СНГ — 6 лет; Т Си-380 Ag в ФИНЛЯНДИИ — 5 лет; Т Си-380 S в Канаде — 2,5 года, в Европе — 5 лет.
Эти ВМС представляют собой Т-образные контрацептивы (36x32 мм) с высоким содержанием меди, изготавливаются из полиэтилена с добавлением сульфата бария. Медная проволока толщиной 0,4 мм с площадью поверхности 314 мм2 укреплена на вертикальном стержне, а две дополнительные медные оплетки (площадью 2x33 мм2) - на горизонтальных рукавах. У Т Cu-380 Ag проволока имеет серебряную сердцевину. В модели 380 S медные пластинки более тонкие, прикреплены снаружи к каждому плечику ВМС и утоплены в пластик. Такая конструкция облегчает установку средства в проводник и введение его в полость матки с помощью проводника диаметром 4,4 мм.
Т Cu-380 A — это «золотой стандарт», с которым сравнивают все существующие ВМС при оценке их эффективности и приемлемости (см. рис. 1.5). По опубликованным данным, ве-роятность беременности при использовании Т Cu-380 A — менее одного случая на 100 женщин в первый год и только 1,8 — через 8 лет.
Следующий этап в разработке внутриматочных контрацеп-тивов — создание гормонвысвобождающих средств — ВМС третьего поколения. Они появились в результате попыток объединить преимущества гормональной и внутриматочной конт-рацепции.
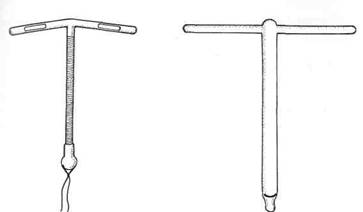
Рис. 1.5. Си Т 380 A. РИС. 1.6. Прогестасерт.
В 1970 г. доктор Antonio Scommegna (Michael Reese Hospital, Чикаго) сообщил о результатах наблюдения 34 женщин с петлей Липпса, содержащей силастиковую капсулу с прогестероном (30 мг), постепенно выделяющимся (300 мкг в сутки) в полость матки. Овуляция не подавлялась, характер менструаций не изменился, но были отмечены изменения эндометрия, препятствовавшие имплантации. Действие на эндометрий отмечалось уже через 18 ч. При введении подобного средства в один из рогов матки кролика на аутопсии в нем не нашли ни одного участка имплантации.
Позднее Pandya и Scommegna заменили петлю Липпса на Т-образную конструкцию Татума. Seemmegna при изготовлении нового контрацептива исключил медь, а в вертикальном стержне разместил резервуар (корпус из сополимера этилен-винилового ацетата) с 38 мг смеси прогестерона и сульфата бария. В итоге в 1976 г. на рынок поступил Прогестасерт (фирма Alza Corporation, США). Срок службы — не менее года при скорости высвобождения гормона 65 мкг в сутки. Длина ВМС — 36 мм, ширина — 32 мм. Диаметр проводника — 8 мм (рис. 1.6). Его преимущество в том, что после введения ВМС кровопотеря во время менструации оказалась гораздо меньше, чем при использовании других типов спиралей. Однако Прогестасерт не стал популярным из-за кратковременности действия гормона. Утвержденный срок службы в США - 1 год, во Франции - 18 мес. (SperoffL. et al, 1996).
В последующем научный поиск и совершенствование раз-личных ВМС активно продолжались. Среди них особо следует выделить наиболее перспективные гормонвысвобождающие ВМС типа Мирена и медьсодержащие Gine-frx.
Доктор T.Luukkainen — автор NOVA-T — убрал из него медь и закрепил на вертикальный стержень резервуар с левоноргес-трелом. В результате длительных испытаний и доработок была создана левоноргестрелвысвобождаюшая внутриматочная сис-тема (ЛНГ-ВМС) Мирена (Leiras - Schering). На рынке Мирена с 1990 г., нормативный срок ее службы — 5 лет. Размеры — 32x32 мм. Длина гормонсодержащего цилиндра - 19 мм, внешний диаметр - 2,8 мм, внутренний — 1,2 мм, диаметр проводника - 4,75 мм. Левоноргестрел, входящий в состав Мирены, оказывает такое же влияние на организм женщины, как и левоноргестрел в таблетках. Этот гестаген воздействует на эндометрий и сгущает цервикальную слизь, в результате чего затрудняется проникновение сперматозоидов из влагалища в полость матки.
Гормонвысвобождающее средство Мирена (другое название Левонова) в настоящее время признано одним из лучших контра-цептивов и поэтому подробно рассматривается в отдельной главе.
ИСТОРИЯ РАЗВИТИЯ ГОРМОНАЛЬНОЙ КОНТРАЦЕПЦИИ
Создание гормональной контрацепции явилось новой вехой в предупреждении беременности. Еще во второй половине прошлого столетия было отмечено, что во время беременности прекращается созревание фолликулов, то есть в этот период становится невозможной повторная беременность. Исходя из этого, Людвиг Хабербладт еще в первые годы нашего столетия доказал в эксперименте, что экстракт желтого тела содержит прогестерон, который блокирует овуляцию, и рекомендовал в качестве метода «гормональной стерилизации» применение экстракта яичников. Он установил, что имплантация ткани яичника и плацентарной ткани от беременных животных при-водит к бесплодию. Шмидт в 1929 г. при помощи экстракта желтого тела сумел предупредить овуляцию у крыс, тем самым подтвердив, что при наличии желтого тела овуляция не проис-ходит.
Открытие половых гормонов (в 1929 г. — эстрогена, а затем — прогестерона, синтезированного в 1934 г. Гутенахтом) было новым этапом в развитии контрацепции. Гутенахт доказал блокирующее действие прогестерона на разрыв фолликулов. Вслед за этим появилось большое количество сообщений о физиологических действиях этих гормонов. В 1944 г. Бикен-бах и Павлович индуцировали в эксперименте ановуляторные циклы у людей парентеральным введением прогестерона. Результаты этих экспериментальных исследований были использованы в клинической практике после того, как в 1955 г. Пинкусом было показано, что наступление беременности можно предотвратить ежедневным введением здоровым женщинам прогестерона в дозе 300 мг. Однако этот вид контрацепции в то время не получил распространения в связи с необходимостью назначения больших доз прогестерона из-за высокой скорости метаболизма и клиренса препарата.
В последующем усилия ученых были направлены на синтез гестагенов, которые бы обладали способностью более медленно, по сравнению с естественными стероидами, подвергаться метаболическим превращениям и превосходить последние по биологическому действию, что дало бы возможность назначать их перорально в небольших дозах и с хорошим эффектом. В ка-честве основного вещества для синтеза половых стероидов на-чали использовать экстракт мексиканского солодкового корня. Первым получил полусинтетическое производное прогестерона - норэтистерон — Джерасси. Одновременно с Джерас-си, но независимо от него, Колтон синтезировал норэтинод-рел. Эти два препарата, обладающие прогестероноподобным эффектом, получили название «гестаген» (гестаген, прогес-тин). В середине 50-х годов был проведен ряд экспериментов на животных, результаты которых позволили установить биологические свойства прогестинов.
В 1956 г. в Пуэрто-Рико начались первые клинические ис-следования норстероидов. Они подтвердили антиовуляторное действие прогестинов. Результаты были сообщены Рок и соав-торами. Пинкус и сотрудники доказали наличие у норэтинод-рела и местранола стопроцентного эффекта в отношении пред-упреждения беременности.
Первым препаратом, предложенным для повседневной вра-чебной практики в виде таблеток, стал эновид (1960). Он со-держал 15 мг норэтинодрела и 0,15 мг местранола. С этого вре-мени началась история развития комбинированных контра-цептивных средств, которая может быть разделена на несколько этапов. На первом этапе были созданы так называемые пре-параты I поколения с высоким содержанием гормонов.
ПРЕПАРАТЫ I ПОКОЛЕНИЯ
Комбинированные противозачаточные таблетки I поколения характеризовались низким индексом Перля, высоким со-держанием гормонов (препараты Эновид и Инфекундин), а также нередко возникающими опасными для жизни осложнениями, такими как тромбоэмболии. Развитие тромбозов и тромбо-эмболии связывалось с высоким содержанием эстрогенов. Это объясняется тем, что эстрогены, в зависимости от дозы, увели-чивают концентрацию и активность I, II, VII, X и XII факторов свертывания крови. Вместе с тем они понижают уровень ан-титромбина III. Эстрогены в больших дозах стимулируют синтез ангиотензиногена, что может вызвать повышение артериального давления. Среди других серьезных побочных действий следует отметить задержку жидкости, отеки, тошноту, возникновение чувства напряжения молочных желез и хлоазмы.
Целью совершенствования комбинированных оральных контрацептивных препаратов на первом этапе было макси-мальное снижение частоты развития этих серьезных осложнений. Затем были разработаны препараты с низким содержанием эстрогенов. Эти препараты содержали гестагены в том же количестве, но содержание эстрогенов в них уменьшилось в 5 раз и составляло 30—35 мкг/день. В результате этого в 4 раза уменьшился риск возникновения тромбозов. Следует отметить, что у курящих женщин тромбогенный эффект эстрогенов уси-ливается за счет повышенного выделения тромбоксана. Поэтому курение, особенно у женщин старше 35 лет, являлось проти-вопоказанием к приему любого контрацептивного препарата.
Хотя побочные явления, вызываемые эстрогенами, у этих препаратов стали менее частыми, менее выраженными и, как правило, обратимыми, было признано целесообразным даль-нейшее совершенствование оральных гормональных контра-цептивов в целях еще большего снижения свойственных им] побочных действий. С этой целью необходимо было создать препараты II поколения, содержащие эстрогены и гестагены в еще меньшем количестве.
В настоящее время различают две основные группы гестаге-нов, использующихся в пероральных контрацептивных препа-ратах: эстраны (например, норэтинодрел, норэтиндрон, диаце-тат этинодиола) и гонаны (например, левоноргестрел, дезогес-трел, норгестимат и гестоден). Основными побочными дейст-виями гестагенов являются следующие: уменьшение толерант-ности к глюкозе (что имеет особое значение при использовании данных препаратов у больных сахарным диабетом), повышение артериального давления, повышение массы тела, нежелательные изменения в составе липидов, усиление роста волос и депрессия. Возникновение некоторых из этих побочных явлений объясняется также андрогенным и минералокортикоид-ным действием прогестинов.
ПРЕПАРАТЫ II ПОКОЛЕНИЯ
К группе препаратов II поколения относятся контрацептивы, содержащие левоноргестрел (ЛНГ).
Левоноргестрел был первым прогестагеном, созданным синтетическим путем. Он, в отличие от так называемых про-гормонов, не требует для проявления своего действия допол-нительных метаболических превращений. Биологическая дос-тупность левоноргестрела (часть принятой внутрь дозы, которая достигла системного кровотока) составляет 100%. Лево-норгестрел обладает наиболее сильным андрогенным, минера-локортикоидным и глюкокортикоидным эффектами при при-менении в больших дозах. Малые его дозы вышеперечисленными эффектами не обладают.
Левоноргестрел в минимальной эффективной дозе был включен в состав фазовых контрацептивных препаратов, раз-работанных впервые в США в начале 80-х годов с целью при-близить состав этих препаратов к уровню гормонов во время физиологического менструального цикла.
Эти препараты, содержащие наименьшую дозу левоноргес-трела, не оказывают действия на артериальное давление и то-лерантность к глюкозе, не вызывают изменений в спектре ли-пидов.
ПРЕПАРАТЫ III ПОКОЛЕНИЯ
К препаратам III поколения относятся препараты, содержащие прогестагены (гестагены) нового типа, синтезированные в целях уменьшения свойственных этим гормонам побочных действий. Их испытания проводились в Швейцарии, Голландии и США. Эти препараты получили название гестагенов 111 поколения.
Норгестимат, содержащийся в силесте. В кишечнике и печени он быстро и полностью превращается в левоноргестрел и его производные. По сравнению с левоноргестрелом норгестимат обладает менее выраженным гестагенным действием, в связи с чем менее значительно и его влияние на липидныи спектр крови.
Дезогестрел, содержащийся в Мерсилоне, Марвелоне, Регу-лоне, Новинете, Три-Мерси так же, как и норгестимат, является прогормоном. В печени и желудочно-кишечном тракте де-зогестрел быстро и полностью превращается в активное произ-водное — 3-кето-дезогестрел. Биологическая доступность дезо-гестрела составляет 76%. Достоинствами оральных гормональ-ных контрацептивов, содержащих дезогестрел, является слабо выраженное андрогенное действие и отсутствие способности изменять толерантность к глюкозе.
Наконец, гестагенным препаратом III поколения является гестоден, содержащий активный гестаген. Его биодоступностьсоставляет почти 100%. Количество гормонов в контрацептивных препаратах, содержащих этот гестаген, самое низкое. К| этим препаратам относятся фемоден, логест, линдинет. Андро-генный эффект у данных препаратов выражен незначительно.
В последнее время появились комбинированные гормональные контрацептивы, содержащие диеногест (Жанин) и| дроспиренон (Ярина), обладающие антиандрогенным действи-1 ем. Кроме того, Ярина, обладая антиминералокортикоидным! эффектом, нашла применение при лечении предменструаль-1 ного синдрома.
Кроме того, появились гормональные контрацептивы с альтернативным путем введения, что предполагает осутствие пер- вичного прохождения стероидов через печень. К ним относится влагалищное кольцо НоваРинг, накожный пластырь Otto Evra,внутриматочная гормональная рилизинг-система Мирена.
ИСТОРИЯ ИНЪЕКЦИОННОЙ КОНТРАЦЕПЦИИ
Депо медроксипрогестерона ацетата (ДМПА) на первых этапах применялось в медицине как средство для лечения он- кологических заболеваний, угрожающего выкидыша, эндомет-риоза. Первые клинические испытания препарата в качестве контрацептива начались в 1963 г.
Впервые сообщение о контрацептивной эффективности было опубликовано в 1966 г. На основании результатов исследования ученые пришли к выводу, что подавление репродуктивной функции на несколько месяцев производными прогестерона является вполне обоснованным. Вначале для инъекционной контрацепции использовались 3 прогестероновых стероида, эффективность которых сохранялась в течение 3 мес: ДМПА в дозе 150 мг, норэтистерона энантат — 200 мг и хлорма-динона ацетат — 250 мг.
Впоследствие было установлено, что в противоположность другим длительно действующим препаратам Депо-Провера 150 (медроксипрогестерона ацетат) получил наиболее широкое применение в клинической практике; была установлена стан-дартная контрацептивная схема введения: 150 мг ДМПА каждые 3 месяца.
В дальнейшем инъекционные контрацептивы вызывали много дискуссий. Несмотря на доказанную высокую контрацептивную эффективность ДМПА, решение FDA (Управление по контролю за качеством пищевых продуктов и медикаментов США) о внедрении препарата откладывалось в связи со случаями развития рака молочных желез у собак гончей породы в эксперименте.
Позднее эксперты ВОЗ пересмотрели данные, полученные при испытании на собаках, и пришли к заключению, что вызванные прогестагеном опухоли молочных желез не дают никаких оснований для прогнозирования возможных изменений в молочных железах женщин, использующих стероидные кон-трацептивы. В 1981 г. после повторного совещания экспертов ВОЗ было подтверждено, что в эффективной дозе (150 мг) ДМПА не обладает для человека тератогенными свойствами.
История развития контрацепции показывает, что оральные противозачаточные гормональные препараты, созданные в те-чение последних четырех десятилетий, позволили отказаться от большинства других средств и методов предупреждения бе-ременности. Эти препараты повсеместно получили широкое распространение. Сегодня во всем мире пероральные контра-цептивные препараты принимают более 150 млн женщин. Из-менился состав этих препаратов, что привело к повышению их приемлемости и безопасности. С созданием гормональных противозачаточных препаратов гинекологи получили в свое распоряжение контрацептивные средства, обеспечивающие эффективное предупреждение беременности.

