ВЕДЕНИЕ ФИЗИОЛОГИЧЕСКИХ РОДОВ
ПЕРВЫЙ ПЕРИОД РОДОВ
Первый период родов роженица проводит в предродовой палате. Наружное акушерское исследование в периоде раскрытия производят систематически, отмечая состояние матки во время схваток и вне их. Записи в истории родов производят каждые 2 ч. Сердцебиение плода выслушивают каждые 15 мин. Наблюдение за вставлением и продвижением головки плода по родовому каналу производят с помощью наружных приёмов пальпации, влагалищного исследования, выслушивания сердцебиения плода, ультразвукового исследования. Проведение влагалищное исследования обязательно при поступлении в родильный дом и излитии околоплодных вод, а также по показаниям — при отклонении от нормы течения родов. Однако для выяснения акушерской ситуации (ведение партограммы, ориентация во вставлении и продвижении головки, оценка расположения швов и родничков) во время родов его можно проводить чаще.
Диагностика излития околоплодных вод в большинстве случаев не представляет трудности. Обнаружение при влагалищном исследовании головки или ягодиц плода либо петель пуповины говорит об излитии околоплодных вод. В сомнительных случаях для исследования берут жидкость из заднего свода влагалища, для чего вводят «заднее» зеркало.Содержание околоплодных вод в жидкости, взятой из заднего свода, определяют при помощи микроскопического исследования высохшего мазка (так называемый феномен папоротника). Околоплодные воды имеют щелочную реакцию и окрашивают тест-полоску в тёмно-синий цвет. Наличие в содержимом заднего свода влагалища крови или мочи может вызвать ложноположительный результат пробы. Также при исследовании отмечают наличие примеси мекония, часто наблюдаемой при гипоксии плода, хотя его первичное обнаружение не патогномонично для этой патологии. Если же сначала подтекают «чистые» околоплодные воды, а затем появляется меконий, то следует думать о гипоксии плода. Если околоплодные воды окрашены кровью, то исключают возможность отслойки плаценты. При преждевременных родах и подозрении на хориоамнионит проводят посев отделяемого из заднего свода влагалища. При преждевременных родах и излитии околоплодных вод степень зрелости лёгких плода определяют при помощи пенного теста (см. «Обезболивание родов»).
При выраженной болезненности схваток необходимо обезболивание для поддержания реципрокности сокращения верхнего и нижнего сегментов матки, ликвидации спазма гладкомышечных волокон с круговой анатомической ориентацией, для предотвращения разрывов шейки матки в родах.
В первом периоде родов соблюдение строгого постельного режима необязательно. Возможно осуществление наиболее удобных для женщины действий (душ, массаж области крестца и т.д.).
Для ранней диагностики внутриутробной гипоксии необходима оценка состояния плода, в связи с чем целесообразно применение периодической аускультации сердца плода и непрерывное проведение КТГ . Проведение периодической аускультации сердца у плода в первом периоде родов осуществляют каждые 15 мин, а во втором периоде — после каждой потуги. По данным ретроспективных исследований, использование этого метода диагностики снижает риск гибели плода, тяжёлой асфиксии новорождённого и поздних неврологических нарушений. Кроме того, при постоянном проведении КТГ низкая оценка новорождённого по шкале Апгар встречается реже, чем при использовании для контроля состояния плода только периодической аускультации сердца. При использовании лишь метода периодической аускультации сердца признаки начинающейся гипоксии плода могут быть пропущены.
ВТОРОЙ ПЕРИОД РОДОВ
В период прохождения головки плода через полость малого таза наиболее физиологично положение роженицы на боку. В таком положении происходит снижение тонуса матки, в результате чего происходит увеличение амплитуды схваток. Частота сокращений не повышается или даже немного уменьшается, происходит ускорение родового процесса, улучшение маточно-плацентарного кровотока и кровоснабжения, что является благоприятным для плода.
Грубейшая ошибка ведения родов — искусственная стимуляция потуг в начале 2-го периода при полном открытии маточного зева и высоко стоящей головке. Оптимально опущение головки до тазового дна в положении роженицы на боку, для рождения плода будет достаточно 4–8 схваток-потуг. При более длительных потугах происходит ухудшение маточно-плацентарного кровообращения, что может повлиять на состояние шейного отдела позвоночника плода.
Можно пронаблюдать поступательное движение головки: вначале заметно выпячивание промежности, затем растяжение, цвет кожи становится синюшным. Задний проход выпячивается и зияет, половая щель раскрывается и, половой щелью, вновь показываясь при начале следующей потуги — врезывание головки. Через некоторое время по окончании потуги головка перестаёт скрываться — начинается прорезывание головки. Оно совпадает с началом разгибания головки (рождение до теменных бугров). Путём разгибания головка постепенно выходит из-под лонной дуги, затылочная ямка находится под лонным сочленением, теменные бугры плотно охвачены растянутыми тканями.
Через половую щель вначале рождается лоб, а затем всё лицо при соскальзывании с них промежности. Рождённая головка совершает наружный поворот, затем выходят плечики и туловище вместе с вытеканием задних вод.
Продвижение головки плода в период изгнания должно проходить непрерывно и постепенно. Головка плода не должна оставаться в одной и той же плоскости более часа. Во время прорезывания головки необходимо оказывать ручное пособие. При разгибании головка плода оказывает сильное давление на тазовое дно, происходит его растяжение, что может привести к разрыву промежности. Стенки родового канала сдавливают головку плода, возникает угроза нарушения кровообращения головного мозга. Оказание ручного пособия при головном предлежании снижает риск возникновения этих осложнений. Ручное пособие при головном предлежании направлено на предотвращение разрывов промежности. Оно состоит из нескольких моментов, совершаемых в определённой последовательности.
● Первый момент — воспрепятствование преждевременному разгибанию головки. Необходимо, чтобы в ходе прорезывания головка прошла через половую щель наименьшей своей окружностью (32 см), соответствующего малому косому размеру (9,5 см) в состоянии сгибания. Акушер, стоя справа от роженицы, кладёт ладонь левой руки на лоно, располагая четыре пальца на головке плода таким образом, чтобы закрыть всю её поверхность, выступающую из половой щели. Лёгким давлением задерживает разгибание головки и предупреждает её быстрое продвижение по родовому каналу.
● Второй момент — уменьшение напряжения промежности (рис. 5.). Акушер кладёт правую руку на промежность так, чтобы четыре пальца были плотно прижаты к левой стороне тазового дна в области большой половой губы, а большой палец — к правой стороне тазового дна. Всеми пальцами акушер осторожно натягивает и низводит мягкие ткани по направлению к промежности, уменьшая растяжение. Ладонь этой же руки поддерживает промежность, прижимая её к прорезывающейся головке. Уменьшение напряжения промежности описанным образом позволяет восстановить кровообращение и предотвратить появление разрывов.
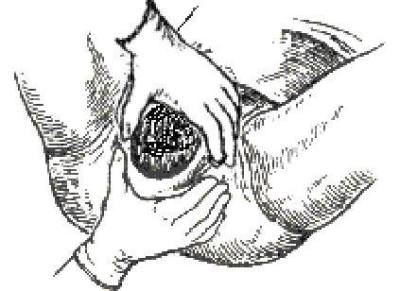
Рис. 5. Уменьшение напряжения промежности.
● Третий момент — выведение головки из половой щели вне потуг (рис. 6.). По окончании потуги большим и указательным пальцами правой руки акушер бережно растягивает вульварное кольцо над прорезывающейся головкой. Головка постепенно выходит из половой щели. При наступлении следующей потуги акушер прекращает растягивание вульварного кольца и вновь препятствует разгибанию головки. Действия повторяют до тех пор, пока теменные бугры головки не приблизятся к половой щели. В этот период происходит резкое растяжение промежности и возникает риск разрывов.
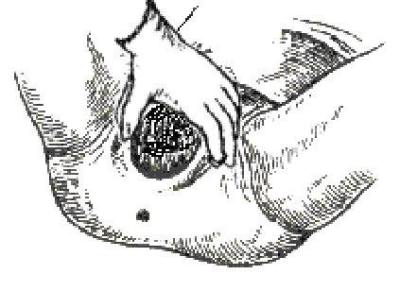
Рис. 6. Выведение головки из половой щели вне потуг.
В этот момент чрезвычайно важным является регулирование потуг. Наибольшее растяжение промежности, угроза её разрыва и травмы головки плода, возникает, если головка рождается во время потуги. Для избежания травмы матери и плода необходимо регулирование потуг — выключение и ослабление, или, наоборот, удлинение и усиление.
Регулирование осуществляют следующим образом: когда теменные бугры головки плода проходят половую щель, а подзатылочная ямка находится под лонным сочленением, при возникновении потуги акушер даёт роженице указание дышать глубоко, чтобы снизить силу потуги, так как во время глубокого дыхания потуги невозможны. В это время акушер обеими руками задерживает продвижение головки до конца схватки. Вне потуги правой рукой акушер сдавливает промежность над личиком плода таким образом, что она соскальзывает с личика. Левой рукой акушер медленно приподнимает головку вверх и разгибает её. В это время женщине дают указание потужиться, чтобы рождение головки происходило при малом напряжении. Таким образом акушер командами тужиться и не тужиться достигает оптимального напряжения тканей промежности и благополучного рождения самой плотной и крупной части плода — головки.
● Четвёртый момент — освобождение плечевого пояса и рождение туловища плода (рис. 7.). После рождения головки роженице дают указание тужиться. При этом происходит наружный поворот головки и внутренний поворот плечиков (из первой позиции головка лицом поворачивается к правому бедру матери, из второй позиции — к левому бедру). Обычно рождение плечиков протекает самопроизвольно. Если самопроизвольного рождения плечиков плода не произошло, то акушер захватывает обеими ладонями головку в области височных костей и щёчек. Легко и осторожно оттягивает головку книзу и кзади до тех пор, пока переднее плечико не подойдёт под лонное сочленение.
Затем акушер левой рукой, ладонь которой находится на нижней щеке плода, захватывает головку и приподнимает её верх, а правой рукой бережно выводит заднее плечико, сдвигая с него ткани промежности. Таким образом происходит рождение плечевого пояса. Акушер вводит указательные пальцы рук со стороны спинки плода в подмышечные впадины, и приподнимает туловище кпереди (на живот матери).
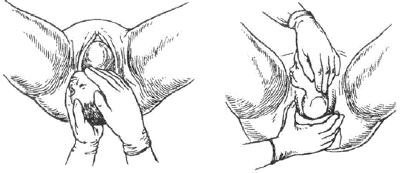
Рис. 7. Освобождение плечевого пояса плода.
В зависимости от состояния промежности и размеров головки плода не всегда удаётся сохранить промежность, происходит её разрыв. Так как заживление резаной раны протекает лучше, чем рваной, в случаях, где неминуем разрыв, производят перинеотомию или эпизиотомию.
ТРЕТИЙ ПЕРИОД РОДОВ
В последовом периоде нельзя пальпировать матку, чтобы не нарушить естественный ход последовых схваток и правильное отделение плаценты. Естественное отделение плаценты позволяет избежать кровотечения. В этот период основное внимание уделяют новорождённому, общему состоянию роженицы и признакам отделения плаценты.
Последовый период ведут выжидательно. Врач отслеживает появление бледности кожных покровов, повышения пульса больше 100 ударов в минуту, снижения артериального давления (АД) более чем на 15–20 мм рт. ст. по сравнению с исходным. Необходимо следить за состоянием мочевого пузыря, так как переполненный мочевой пузырь препятствует сокращению матки и нарушает нормальное течение отслойки плаценты. Чтобы установить, отделилась ли плацента от матки, используют признаки отделения плаценты.
Признак Шредера: при отделении плаценты и её опускании в нижний отдел матки происходит поднятие дна матки выше пупка и отклонение вправо, что заметно при пальпации. При этом нижний сегмент выпячивается над лоном (рис. 8.).
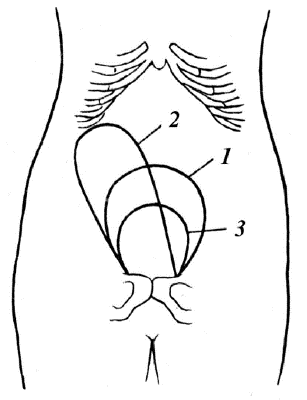
Рис. 8. Расположение матки в последовом периоде. 1 — до отделения плаценты; — после отделения плаценты (признак Шредера); 3 — после рождения последа.
Признак Альфельда: если отделение плаценты произошло, то зажим, наложенный на культю пуповины у половой щели опустится на 10 см и более (рис. 9.).
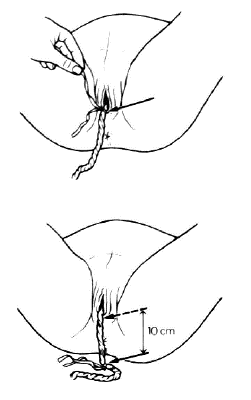
Рис. 9. Признак отделения плаценты по Альфельду.
Признак Кюстнера–Чукалова: происходит втяжение пуповины во влагалище при надавливании ребром кисти над лоном, если плацента не отделилась. Если отделение плаценты произошло, пуповина не втягивается (рис. 10.).
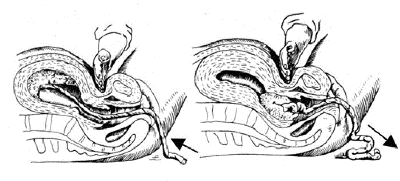
Рис. 10. Признак отделения плаценты по Кюстнеру–Чукалову: слева — плацента не отделилась; справа – плацента отделилась.
Признак Довженко: роженице предлагают сделать глубокий вдох и выдох. Если отделение плаценты произошло, при вдохе пуповина не втягивается во влагалище.
Признак Клейна: роженице предлагают потужиться. Если отслойка плаценты произошла, пуповина остаётся на месте; а если плацента не отделилась, пуповина после потуг втягивается во влагалище.
Диагноз отделения плаценты ставят по совокупности перечисленных признаков. Для того, чтобы произошло рождение последа, роженице дают указание потужиться. Если рождения последа не происходит, то применяют наружные способы извлечения последа из матки. Запрещены попытки выделить послед до отделения плаценты.
С целью борьбы с кровотечением для выделения последа возможно использовать лёгкое потягивание за пуповину.
Выделение последа по способу Абуладзе (усиление брюшного пресса): переднюю брюшную стенку захватывают обеими руками так, чтобы прямые мышцы живота были плотно охвачены пальцами. Происходит уменьшение объёма брюшной полости и устранение расхождения мышц. Роженице предлагают потужиться, происходит отделение последа с последующим его рождением.
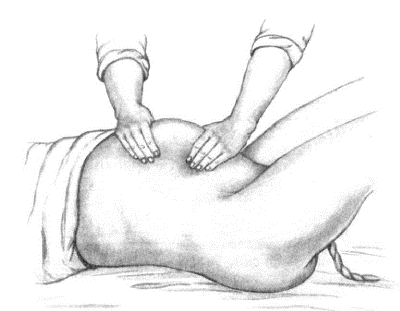
Рис. 11. Способ выделения отделившегося последа по Абуладзе.
Выделение последа по способу Креде–Лазаревича (имитация схватки) может быть травматичным при несоблюдении основных условий выполнения данной манипуляции. Необходимые условия проведения выделения последа по Креде–Лазаровичу: предварительное опорожнение мочевого пузыря, приведение матки в срединное положение, лёгкое поглаживание матки для того, чтобы стимулировать её сокращения. Техника данного метода: акушер обхватывает дно матки кистью правой руки. При этом ладонные поверхности четырёх пальцев расположены на задней стенке матки, ладонь — на её дне, а большой палец — на передней стенке матки. Одновременно всей кистью надавливают на матку в сторону лонного сочленения до тех пор, пока не произойдёт рождение последа (рис. 12.).
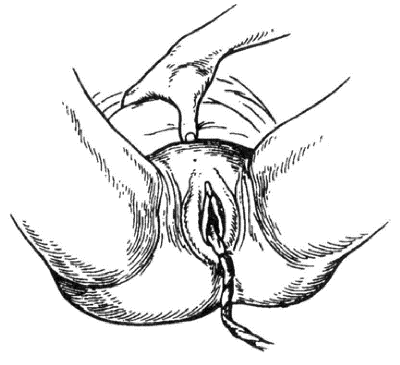
Рис. 12. Способ выделения отделившегося последа по Креде–Лазаревичу.
Выделение последа по способу Гентера (имитация родовых сил): кисти обеих рук, сжатые в кулаки, кладут тыльными сторонами на дно матки. При плавном давлении книзу происходит постепенное рождение последа.

Рис. 13. Способ выделения отделившегося последа по Гентеру.
Если признаки отделения плаценты отсутствуют в течение 30 минут после рождения плода, показано обезболивание с последующим ручным отделением плаценты и выделением последа. Последовательность проведения манипуляции: одной рукой акушер придерживает дно матки. Другую руку, одетую в длинную перчатку, вводит в полость матки и аккуратно отделяет от её стенок плаценту. Затем акушер удаляет послед и массирует дно матки через переднюю брюшную стенку для уменьшения кровотечения. После этой операции инфекционные осложнения возникают достаточно редко.
Следующая ответственная задача — осмотр последа и мягких родовых путей. Для этого послед кладут на ровную поверхность материнской стороной вверх и внимательно осматривают плаценту; в норме поверхность долек гладкая и блестящая. Если возникло сомнение в целости последа или обнаружен дефект плаценты, то немедленно производят ручное обследование полости матки и удаление остатков плаценты. При осмотре оболочек определяют их целостность. Также необходимо установить, не проходят ли по оболочкам кровеносные сосуды, что отмечают при существовании добавочной дольки плаценты. Если на оболочках заметны оборванные сосуды, вероятно, в матке осталась добавочная долька. В этом случае также производят ручное отделение и удаление задержавшейся добавочной дольки. Обнаружение рваных оболочек говорит о том, что в матке находятся их обрывки. По месту разрыва оболочек можно определить расположение плацентарной площадки по отношению к внутреннему зеву. Чем ближе к плаценте разрыв оболочек, тем ниже была расположена плацента, и тем выше опасность кровотечения в раннем послеродовом периоде. Осмотр наружных половых органов производят на родильной кровати. Затем в малой операционной комнате у всех первородящих и повторнородящих осматривают стенки влагалища и шейку матки при помощи влагалищных зеркал. Обнаруженные разрывы зашивают. После рождения последа наступает послеродовой период, роженицу называют родильницей. В течение раннего послеродового периода (2 часа после отделения последа) родильница находится в родильном отделении. Необходимо следить за её общим состоянием, состоянием матки, величиной кровопотери. Через 2 часа родильницу переводят в послеродовое отделение.


Комментарии
По-моему это природный и потому естественный способ. Его надо практиковать.