Амёбиаз (англ. amebiasis) — антропонозная протозойная болезнь с фекально-оральным механизмом передачи. Характеризуется язвенным поражением толстой кишки, тенденцией к хроническому рецидивирующему течению, внекишечными осложнениями в виде абсцессов печени и других органов.
Коды по МКБ -10
A06. Амёбиаз.
A06.0. Острая амёбная дизентерия.
A06.1. Хронический кишечный амёбиаз.
A06.2. Амёбный недизентерийный колит.
A06.3. Амёбома кишечника.
A06.4. Амёбный абсцесс печени.
A06.5. Амёбный абсцесс лёгкого (J99.8).
A06.6. Амёбный абсцесс головного мозга (G07).
A06.7. Кожный амёбиаз.
A06.8. Амёбная инфекция другой локализации.
A06.9. Амёбиаз неуточнённый.
Причины и этиология амебиаза
Entamoeba histolytica (дизентерийная амеба) относят к подцарству Protozoa, подтипу Sarcodina, классу Rhizopoda, отряду Amoebina, семейству Entamoebidae.
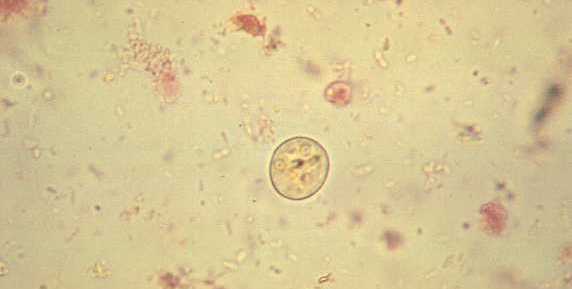
Жизненный цикл E. histolytica включает две стадии — вегетативную (трофозоит) и стадию покоя (циста). Мелкая вегетативная форма (просветная форма, или forma minuta) имеет размеры от 7 до 25 мкм. Разделение цитоплазмы на экто- и эндоплазму выражено слабо. Эта непатогенная, комменсальная форма обитает в просвете толстой кишки человека, питается бактериями путём эндоцитоза, подвижна, размножается вегетативно. Тканевая форма (20–25 мкм) встречается в поражённых тканях и органах хозяина. Она имеет овальное ядро, хорошо выраженную стекловидную эктоплазму и зернистую эндоплазму, очень подвижна, образует широкие тупые псевдоподии.
Крупная вегетативная форма (forma magna) образуется из тканевой формы. Тело серое, округлое, больших размеров (до 60 мкм и более при движении), эктоплазма светлая, эндоплазма зернистая, мутная и тёмная; пищеварительные вакуоли содержат фагоцитированные эритроциты. Именно из-за этого она также получила название «эритрофаг». По мере продвижения по толстой кишке амёбы превращаются в предцистные стадии, а затем в цисты. Цисты округлой или овальной формы (10–15 мкм) с гладкой двухконтурной оболочкой. Незрелые цисты содержат одно или два ядра, зрелые — четыре ядра с кариосомами.
Цисты устойчивы к воздействию факторов окружающей среды: при температуре 20 °С они остаются жизнеспособными в почве несколько дней, в зимних условиях (–20 °С) — до 3 мес. Из-за устойчивости к дезинфицирующим средствам (хлор, озон) в концентрациях, применяемых на водоочистных станциях, жизнеспособные цисты могут оказаться в питьевой воде. Высокие температуры для них губительны, при высушивании и нагревании цисты быстро погибают. Вегетативные формы во внешней среде неустойчивы и эпидемиологического значения не имеют.
При заражении человека цисты амёб с водой или с пищевыми продуктами попадают в рот, а затем в кишечник. В дистальных отделах тонкой кишки под действием кишечных ферментов оболочка цисты растворяется. Из зрелой цисты выходят четыре метацистные одноядерные амёбы, которые, в свою очередь, каждые 2 ч делятся надвое. В результате последующих делений они превращаются в вегетативные просветные стадии (см. выше). Известно о наличии в популяции двух видов амёб: потенциально патогенных штаммов E. histolytica и непатогенной для человека E. dispar, — одинаковых морфологически, различить которые можно лишь путём анализа ДНК.
Эпидемиология амебиаза
Источником служит человек (в основном носитель просветных форм), выделяющий с фекалиями зрелые цисты амёб. Механизм передачи — фекально-оральный. Пути передачи — водный, алиментарный, контактно-бытовой. Факторами передачи считают воду, пищевые продукты (преимущественно овощи и фрукты, не подвергавшиеся термической обработке), предметы обихода. Цисты могут распространяться механическими переносчиками: мухами и тараканами, в пищеварительной системе которых амёбы сохраняют жизнеспособность в течение нескольких суток.
Восприимчивость относительна. Сезонности не отмечают; некоторое увеличение заболеваемости в тёплое время года связывают с обострениями кишечного амёбиаза, вызванного различными причинами, прежде всего наслоением острых кишечных инфекций. В странах умеренного климатического пояса инфицированность E. dispar в 10 раз выше, чем E. histolytica; последняя преобладает в тропических странах. Специфические антитела при инвазии E. histolytica не играют существенной протективной роли. Иммунитет при амёбиазе не защищает от рецидивов и реинфекции, так как он нестойкий и нестерильный.
Высокая поражённость населения амёбиазом отмечена в Юго-Восточной Азии, Южной и Центральной Америке, Южной и Западной Африке. Болезнь часто встречается в странах СНГ, Закавказья и Средней Азии. Ориентировочно 480 млн человек — носители E. histolytica, у 48 млн из них развиваются колит и внекишечные абсцессы, более чем у 50 тыс. больных наступает летальный исход. В России спорадические случаи, в основном завозные, выявляют во всех регионах; риск заболевания амёбиазом выше в южных районах страны.
Патогенез амебиаза
Причина, по которой E. histolytica переходят от просветного состояния к тканевому паразитизму, до конца не изучена. Полагают, что основной фактор вирулентности у E. histolytica — цистеинпротеиназы, которые отсутствуют у E. dispar. В развитии инвазивных форм амёбиаза имеют значение такие факторы, как интенсивность инвазии, изменение физико-химической среды кишечного содержимого, иммунодефицит, голодание, стресс и др. Отмечают относительно частое развитие инвазивных форм у женщин во время беременности и в период лактации, у лиц, инфицированных ВИЧ. Вероятно, амёбы переходят к тканевому паразитизму с приобретением характерных для других патогенных микроорганизмов свойств, таких, как адгезивность, инвазивность, способность воздействовать на защитные механизмы хозяина и др. Установлено, что трофозоиты прикрепляются к эпителиоцитам благодаря специфическому лектину — галактозо-N-ацетилгалактозамину.
У E. histolytica обнаружены гемолизины, протеазы, у некоторых штаммов — гиалуронидаза, которые могут играть существенную роль в разрушении амёбами эпителиального барьера. Трофозоиты паразита способны вызывать контактный лизис нейтрофильных лейкоцитов с выделением монооксидантов, усиливающих процесс расплавления тканей. Амёбы оказывают ингибирующее воздействие на моноциты и макрофаги, что способствует их выживанию. Они способны специфически блокировать выработку клетками кишечника ИЛ (ИЛ-1β, ИЛ-8), расщеплять комплемент (С3), IgA, IgG, влияя таким образом на процессы воспаления в месте внедрения паразита. Под воздействием цитолизинов и протеолитических ферментов амёб повреждаются слизистая оболочка и прилегающие слои кишечной стенки. Первичным проявлением амёбиаза служит образование небольших участков некроза в слизистой оболочке толстой кишки, которые прогрессируют до образования язв. Синхронности в развитии язв не отмечают. Язвы увеличиваются не только по периферии (за счёт подслизистого слоя), но и вглубь, достигая мышечной и даже серозной оболочки, выстилающей стенки толстой кишки.
Глубокий некротический процесс ведёт к возникновению спаек брюшины и может вызвать прободной перитонит. Амёбные язвы чаще локализуются в области слепой кишки. Далее в порядке убывания частоты поражения следуют прямая и сигмовидная кишка, аппендикс и терминальный участок подвздошной кишки.
В целом в силу того, что поражение кишечника носит сегментарный характер и обычно распространяется медленно, интоксикационный синдром выражен слабо.
Типичные амёбные язвы резко отграничены от окружающих тканей, имеют неровные края. На дне язвы — некротические массы, состоящие из фибрина и содержащие трофозоиты амёб. Воспалительная реакция слабо выражена. Некротический процесс в центре, подрытые и приподнятые края язвы, реактивная гиперемия и геморрагические изменения вокруг неё составляют наиболее типичные черты изъязвлений при кишечном амёбиазе. Вследствие регенеративного процесса, ведущего к восстановлению дефекта путём разрастания фиброзной ткани, могут возникнуть стриктуры и стеноз кишечника. При хроническом течении амёбиаза в стенке кишки иногда формируется амебома — опухолевидное разрастание, расположенное преимущественно в восходящей, слепой или прямой кишке. Амебома состоит из фибробластов, коллагена и клеточных элементов и содержит относительно небольшое число амёб.
В результате проникновения амёб в кровеносные сосуды кишечной стенки они с током крови заносятся в другие органы, где возникают очаги поражения в виде абсцессов. Наиболее часто абсцессы формируются в печени, реже — в лёгких, головном мозге, почках, поджелудочной железе. Их содержимое студенистое, желтоватого цвета, в крупных абсцессах гной имеет красно-коричневую окраску. Одиночные абсцессы чаще располагаются в правой доле печени, ближе к диафрагме или нижней поверхности органа. В крупных абсцессах внешняя зона состоит из относительно здоровой ткани, содержащей трофозоиты амёб и фибрин. При хроническом абсцессе обычно имеется толстая капсула, содержимое желтоватого цвета, с гнилостным запахом. Вследствие прорыва абсцесса печени под диафрагму после её расплавления развивается гнойный плеврит. В лёгких абсцессы в большинстве случаев локализуются в нижней или средней доле правого лёгкого.
Клиническая картина (симптомы) амебиаза
В странах, где широко распространена E. histolytica, у 90% инфицированных лиц отмечают неинвазивный амёбиаз, и они, таким образом, являются бессимптомными носителями просветных форм амёб, и только у 10% инфицированных развивается инвазивный амёбиаз.
Различают две основные формы инвазивного амёбиаза — кишечную и внекишечную.
Кишечный амёбиаз
При локализации поражений в ректосигмоидальном участке толстой кишки клиническая картина может соответствовать дизентериеподобному синдрому с тенезмами и изредка с примесью слизи, крови и гноя в стуле. При локализации поражений в слепой кишке отмечают запор с болями в правой подвздошной области и симптомы, характерные для клинической картины хронического аппендицита (в ряде случаев действительно развивается аппендицит). В подвздошной кишке амёбные поражения встречаются сравнительно редко.
Клинические варианты течения кишечного амёбиаза
Острый кишечный амёбиаз (острый амёбный колит) нередко проявляет себя только в виде диареи. Реже отмечают синдром амёбной дизентерии: острое начало, схваткообразные боли в животе, тенезмы, жидкий стул с кровью и слизью. Высокая лихорадка и другие проявления интоксикационного синдрома редки. Однако у детей младшего возраста обычно возникают лихорадка, рвота, дегидратация.
Тяжело протекающая некротизирующая форма острого кишечного амёбиаза — фульминантный колит. Для этой формы характерны токсический синдром, тотальные и глубокие повреждения слизистой оболочки кишечника, кровотечения, перфорация, перитонит. Чаще его выявляют у беременных и женщин в послеродовом периоде, может развиться после назначения глюкокортикоидов.
Летальность чрезвычайно высока. Острое течение кишечного амёбиаза в эндемичных районах нередко обусловлено сочетанием с шигеллёзом, малярией, брюшным тифом, которые также имеют широкое распространение и оказывают взаимоотягощающее влияние на тяжесть течения инфекционного процесса. Например, брюшной тиф в 5–6 раз увеличивает риск развития как кишечных, так и внекишечных поражений.
Затяжной кишечный (первично-хронический) амёбиаз. Характерны нарушение моторной функции кишечника, послабленный стул, запор (50% случаев) или неустойчивый стул, боли в нижней половине живота, тошнота, слабость, плохой аппетит. Со временем появляются признаки гипохромной анемии, развиваются трофические нарушения, гиповитаминоз, дисбиоз кишечника. Без противопаразитарного лечения болезнь прогрессирует, развиваются осложнения, кахексия.
Внекишечный амёбиаз
Патологические изменения при внекишечном амёбиазе могут развиться практически во всех органах, но чаще их наблюдают в печени. Амёбный абсцесс печени регистрируют в 5–50 раз реже, чем амёбный колит.
Абсцесс печени. У больных с амёбным абсцессом печени указания на перенесённый ранее кишечный амёбиаз выявляют только в 30–40% случаев, а амёбы в фекалиях обнаруживают не более чем у 20% больных. Амёбный абсцесс печени у взрослых развивается чаще, чем у детей, у лиц мужского пола чаще, чем у женского. Единичные или множественные абсцессы образуются преимущественно в правой доле печени в непосредственной близости от диафрагмы или в нижних отделах органа.
Для амёбного абсцесса печени характерна лихорадка с ознобом и обильным потоотделением в ночное время; увеличение и боль в области печени, умеренный лейкоцитоз. При крупных абсцессах возможно развитие желтухи, что считают плохим прогностическим признаком. Выявляют высокое стояние купола диафрагмы, ограничение её подвижности; возможно развитие ателектазов в нижних отделах лёгких. Относительно часто (10–20%) отмечают длительное скрытое или нетипичное течение абсцесса (например, только лихорадка, псевдохолецистит, желтуха) с возможным последующим прорывом его, что может стать причиной перитонита или эмпиемы плевры.
Плевролёгочный амёбиаз часто возникает вследствие прорыва абсцесса печени через диафрагму в лёгкие, реже из-за распространения амёб по кровеносным сосудам. Проявляется в виде эмпиемы плевры, абсцессов в лёгких, печёночно-бронхиальной фистулы. Характерны боль в грудной клетке, кашель, одышка, гной и кровь в мокроте, озноб, лихорадка, лейкоцитоз в периферической крови и повышенная СОЭ.
Вследствие прорыва абсцесса печени из левой доли через диафрагму в перикард возможно развитие амёбного перикардита, что может вести к тампонаде сердца и летальному исходу.
Абсцесс мозга возникает редко, обычно имеет гематогенное происхождение.
Поражения бывают единичными или множественными; находятся в любом участке мозга (чаще в левом полушарии). Характерны острое начало и молниеносное течение, заканчивающееся летальным исходом.
Амёбное поражение кожи развивается чаще у ослабленных и истощённых больных. Язвы обычно локализуются в перианальной области, на месте прорыва абсцессов в области фистулы, у гомосексуалистов их отмечают в области половых органов.
Осложнения амебиаза
Основные осложнения кишечного амёбиаза — перфорация кишечника (чаще в области слепой кишки, реже в ректосигмоидальном участке), следствием которой может стать перитонит или абсцесс брюшной полости; амёбный аппендицит; амёбные стриктуры кишечника (обычно единичные, расположенные в области слепой или сигмовидной кишки); кишечное кровотечение, формирование амебомы.
Наиболее серьёзное осложнение при внекишечном амёбиазе — прорыв абсцесса в окружающие органы.
Диагностика амебиаза
Наиболее простой и надёжный метод диагностики кишечного амёбиаза — микроскопическое исследование фекалий для выявления вегетативных форм (трофозоитов) и цист. Трофозоиты лучше выявляь у больных при диарее, а цисты — в оформленном стуле. При первичной микроскопии исследуют нативные препараты из свежих проб фекалий с физиологическим раствором. Для идентификации трофозоитов амёб нативные препараты окрашивают раствором Люголя или буферным метиленовым синим. Для идентификации цист нативные препараты, приготовленные из свежих или обработанных консервантом проб фекалий, окрашивают йодом. Выявление амёб более эффективно при немедленном исследовании фекалий после назначения слабительного. В практике используют также методы обогащения, в частности эфирформалиновое осаждение. Однако методом обогащения можно выявить только цисты, так как трофозоиты деформируются.
Обнаружение только цист амёб не подтверждает наличия инвазивного амёбиаза.
В последние годы разработан чувствительный и специфичный метод ПЦР, позволяющий относительно просто и быстро идентифицировать в фекалиях одновременно E. histolytica и E. dispar.
При клинических данных, указывающих на возможное поражение кишечника, рекомендуют проводить ректо- или колоноскопию с получением биопсийного материала. Этими методами можно выявить язвы в кишечнике, амебомы, стриктуры и другие патологические изменения. Характерная черта изменений при амёбиазе — очаговый, а не диффузный тип поражения. Диагностику внекишечного амёбиаза, в частности абсцесса печени, проводят с помощью УЗИ и КТ, которые позволяют определять локализацию, размеры, число абсцессов, а также контролировать результаты лечения. Рентгенологическое исследование позволяет выявить высокое стояние купола диафрагмы, наличие выпота в плевральную полость, абсцессы в лёгких. При необходимости аспирируют содержимое абсцесса печени, однако вероятность выявления амёб в некротических массах невелика, так как они обычно расположены по периферии области поражения.
Специфические противоамёбные антитела c помощью серологических методов (ИФА, НРИФ) обнаруживают у 75–80% больных инвазивным кишечным амёбиазом и у 96–100% — при внекишечных поражениях; даже у бессимптомных носителей E. histolytica положительные результаты могут достигать 10%. Эти тесты особенно полезны для диагностики внекишечного амёбиаза, поскольку в этих случаях в фекалиях инвазивные стадии E. histolytica, как правило, отсутствуют. В эндемических очагах серологические методы рекомендуют применять у всех больных с подозрением на амёбиаз, которым планируют назначить глюкокортикоиды.
Дифференциальная диагностика
Дифференциальную диагностику проводят с балантидиазом, шигеллёзом, кампилобактериозом, ЯК, в тропических странах — с некоторыми гельминтозами, протекающими с проявлениями гемоколита (кишечный шистосомоз, трихоцефалёз и др.).
Показания к консультации других специалистов
Консультация хирурга при необходимости дифференциальной диагностики с хирургическими заболеваниями или подозрении на хирургические осложнения, при абсцессе печени; консультация пульмонолога — при абсцессе лёгкого.
Пример формулировки диагноза
А06.1. Хронический кишечный амёбиаз, А06.3. Амебома кишечника.
Показания к госпитализации
Клинические, эпидемиологические, режим во время обострений полупостельный, стол № 2, 4.
Лечение при амебиазе
Медикаментозная терапия
Все препараты, используемые для лечения амёбиаза, можно разделить на две группы — контактные (просветные), воздействующие на кишечные просветные формы, и системные тканевые амёбоциды.
Для лечения неинвазивного амёбиаза (бессимптомные носители) используют просветные амёбоциды. Их рекомендуют назначать также после завершения лечения тканевыми амёбоцидами для элиминации амёб, возможно, оставшихся в кишечнике. Если невозможно предотвратить повторное заражение, применение просветных амёбоцидов нецелесообразно. В этих ситуациях следует назначать просветные амёбоциды по эпидемиологическим показаниям, например, лицам, чья профессиональная деятельность может способствовать заражению других людей, в частности сотрудникам предприятий питания.
Для лечения инвазивного амёбиаза применяют системные тканевые амёбоциды. Препаратами выбора считают 5-нитроимидазолы: метронидазол, тинидазол, орнидазол. Их используют для лечения как кишечного амёбиаза, так и абсцессов любой локализации. Помимо препаратов из группы 5-нитроимидазолов, для лечения инвазивного амёбиаза, и прежде всего амёбных абсцессов печени, иногда используют эметин и хлорохин. Препараты группы 5-нитроимидазолов хорошо всасываются, и, как правило, их назначают внутрь.
Парентеральное (внутривенное) введение этих препаратов применяют при лечении внекишечного амёбиаза, а также у тяжёлых больных или при невозможности приёма внутрь. Вследствие возможных серьёзных побочных реакций, прежде всего кардиотоксического эффекта, эметин относят к препаратам резерва, его рекомендуют вводить внутримышечно больным с обширными абсцессами, а также больным, у которых предыдущие курсы 5-нитроимидазолов оказались неэффективны. Хлорохин назначают в сочетании с эметином при лечении амёбных абсцессов печени.
Химиопрепараты, используемые для лечения амёбиаза
5-Нитроимидазолы Просветные Эметин Хлорохин
амёбоциды
Неинвазивный амёбиаз
(носительство) +
Кишечный амёбиаз + + +
Внекишечный амёбиаз + + + +
Для противопаразитарного лечения больных инвазивным кишечным амёбиазом применяют следующие препараты:
- метронидазол — 30 мг/кг в сутки в три приёма в течение 8–10 дней;
- тинидазол — 30 мг/кг один раз в сутки в течение 3 дней;
- орнидазол — 30 мг/кг один раз в сутки в течение 5 дней.
Для лечения больных с амёбными абсцессами печени и других органов применяют те же препараты из группы 5-нитроимидазолов более длительными курсами:
- метронидазол — 30 мг/кг в сутки внутривенно или перорально в три приёма в течение 10 дней;
- тинидазол — 30 мг/кг один раз в сутки в течение 10 дней;
- орнидазол — 30 мг/кг один раз в сутки в течение 10 дней.
В качестве альтернативной схемы лечения амёбного абсцесса печени могут быть использованы:
- эметин — 1 мг/кг в сутки однократно внутримышечно (не более 60 мг/сут) в течение 4–6 дней;
- хлорохина основания — 600 мг в сутки в течение 2 дней, затем по 300 мг в течение 2–3 нед — одновременно или сразу же после завершения курса эметина.
После завершения курса лечения системными тканевыми амёбоцидными препаратами для уничтожения оставшихся в кишечнике амёб применяют следующие просветные амёбоциды:
- дилоксанида фуроат — по 500 мг 3 раза в сутки, 10 дней (детям 20 мг/кг в сутки);
- этофамид — 20 мг/кг в сутки в 2 приёма в течение 5–7 дней;
- паромомицин — 1000 мг в сутки в 2 приёма в течение 5–10 дней.
Эти же препараты применяют для санации паразитоносителей.
Тяжёлым больным с амёбной дизентерией из-за возможной перфорации кишечника и развития перитонита рекомендуют дополнительно назначать препараты группы тетрациклина (доксициклин 0,1 г один раз в сутки).
После успешной химиотерапии абсцесса печени остаточные полости обычно исчезают в течение 2–4 мес, однако иногда и позднее.
Дополнительные методы лечения
Аспирацию (или чрескожное дренирование) абсцесса рекомендуют при больших размерах (более 6 см в диаметре), локализации абсцесса в левой доле или высоко в правой доле печени, сильных болях в животе и напряжении брюшной стенки, при которых вероятна угроза разрыва абсцесса, а также в случаях, когда химиотерапия неэффективна в течение 48 ч после её начала.
Прогноз
В настоящее время амёбиаз считают практически полностью излечимым заболеванием при условии ранней диагностики и адекватной терапии. Однако развивающиеся осложнения кишечного амёбиаза и абсцессы печени остаются основной причиной летальных исходов.
Диспансеризация
Диспансерное наблюдение за переболевшими продолжают в течение года. В этот период каждые 3 мес проводят медицинские осмотры и лабораторные исследования.
Профилактика амебиаза
Основными мерами профилактики амёбиаза являются защита водоёмов от фекального загрязнения и обеспечение качественного водоснабжения; предотвращение загрязнения пищевых продуктов цистами амёб; раннее выявление и лечение больных и бессимптомных носителей; систематическое санитарное просвещение. Кипячение воды — более эффективный метод уничтожения цист амёб по сравнению с применением химических средств.


Комментарии